�Ȃ��A�����̂��ӌ�������A�����������Ǝv���܂����A����͒ʏ�̉������ꂽ�l���ōs���Ă���̂ň��̂�����ɂ��������邱�Ƃ͕s�\�ł��邱�Ƃ����������������B
�����ł�����E���ӌ����͉��L�A�h���X���Ăɂ��������A�������O���[�s���O���A�K�X����HP�ł��������邱�ƂƂ����Ă��������܂��B
com_fukushima@com-info.org
�͂��߂�
2011�N3��11���̑�k�Ђƕ�����ꌴ�q�͔��d���̐l�Ў��͓̂��{�ɐ[���Ȗ��������炵���B�����̌��N��Q���J������钆�A�`�F���m�u�C���������̂̋��P����A�܂��b��B����̔����ɔz�����ĕ���������18�Έȉ��̐l�X��Ώۂɒ����g���u�ɂ��b��B�������s���Ă���B���̌��ʁA2015�N11��30�����_�ŁA152���́u�����܂��͈����^���v�̐l����������Ă���B������A�������̗R�����ǂ������c�_�̓I�ƂȂ��Ă���B
���̌��ʂ��u�X�N���[�j���O���ʁv��u�ߏ�f�f�v�Ƃ��錩���Ɓu���ː��R���̍b��B����̑����v�����c�_�ƂȂ��Ă���B������������ɂ��Đ��{�E�s���E��p�w�҂͎��̂̉e�����ߏ��]�����闧�ꂩ�甭�����A����Ŕ������E�E�����̐l�B�͑��������������Ă���B�������A��s�����̌��ʂ�����������������l�B�ɑ��āA���͑����ƌ��߂���̂͂܂����������ł���A�����Ƃ͒f��ł��Ȃ��|���������Ƃɑ��āA�E�����E���������Ƃ��ɖڎw���Ă����l�B����A�c�_����p���ł͂Ȃ��A�l�I�Ȕ�掁E�����I�ȃN���[����Ύ����I�Ȕᔻ�E�������Ă���B
�����ŁA�b��B����Ɋւ��鍡�܂ł̒m���i����̐������x�A�H�����A�����@��̐��x�A�b��B����̎��R�늳���A�N�����Ȃǁj���玄����\��������̂ł���B�Ȃ����̖��Ɋւ��āA���_���u����ŁA������킹�ċc�_�͂��邪�A�����ɑ��Ă̈���I�Ȕ��_��N���[���͈���f�肵�����B�܂��l�I�ȃ��[���ւ̕ԐM���T�������Ă��������B�����A�^��A���_�A�٘_�Ȃǂɑ��錩���́A�u�s���̂��߂̂��Ẩ�v�̃z�[���y�[�W��Ő������J����\��ł���B
�����̂�����́A���̂悤�ȍl���������肤��̂��Ƃ������e�Ȏp���œǂ�ł���������K���ł���B�������w�I�Ȍ��_�͏o��ł��낤�B���̎��͎����̎v�l�̔��ȍޗ��ƂȂ�Ǝv���B3���l���邪�҂̕��ː����Â��s���Ă������ꂩ��A��w�I�Ȓm���ƕ��ː��̉e�����l�����A�܂�2013�N4������u���킫�s�����˔\���莺���炿�ˁv�i http://www.iwakisokuteishitu.com/ �j�̊����̎x���̈�Ƃ��Ďn�߂��b��B���f�̎����������A�������q�ׂ邱�ƂƂ���B
�Ȃ��{�e�̍쐬��2015�N12��23���̈ꋴ��w�ł̍u����u�����ւ̎v���`��������ځw�@�����x�ɓ�����剮�Nx��������x�����ЂƂݍu����v�I����A�Z�����Ŏs�������ɏ��������̂ł���A�w�p�_���ł͂Ȃ����Ƃ����f�肵�Ă��������B�܂��A�茳�ɂ���X���C�h�̐}�\���g�p�������߁A������}�\�̏o�T��̏ڍׂ͕s�[���ƂȂ��Ă��邱�Ƃ��������肢�����B�ȉ��A���̍��ڂɏ]���ďq�ׂ����B
- �͂��߂�
-
- ����̎��R�j�Ɛf�f�w�̐i��
- ���ː����E�f�ƍb��B����Ɋւ���l�@
- �����g�f�f���u��p�����b��B�����ɂ���
- �X�N���[�j���O������A2������l����
- ���������l����
- ���Âɂ���
- ����̍b��B����̔����ɂ��Ă̎���
- ����̑Ή��ɂ���
- �܂Ƃ�
1�D����̎��R�j�Ɛf�f�w�̐i��
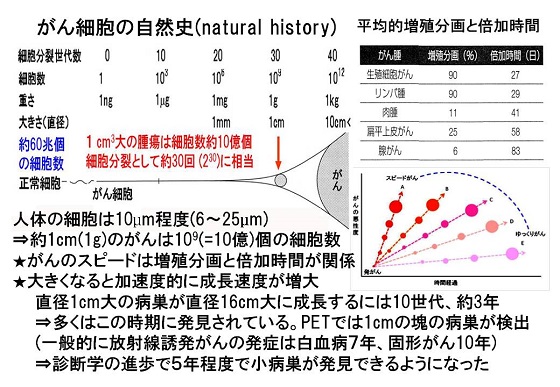
�܂��u�����V����(����)�͈�����ĂȂ炸�v�ł��邱�Ƃ�F�����ׂ��ł���B���炩�̗v���ň�`�q�ɏ����������邪�A�u����}����`�q�v�Ɓu���i��`�q�v�̂��߂������̒��ōזE�������Ă��Տ��I�ɔ����ł���T�C�Y�ƂȂ邽�߂ɂ͂��Ȃ�̎��Ԃ�v����B�l�Ԃ̍זE��6�`25��m�ł��邪�A���ɂ���זE�̑傫����10��m�Ƃ���ƁA�{�X�Q�[���ő��債�Ă�1cm��̉�ƂȂ邽�߂ɂ�30��(230)���A��10����(=1g)�̍זE�W�c�ƂȂ�B
�݂�H�����̔S���ɕ\�ݐ��ɐi�W������݂̖�����ᇂ͕ʂƂ��āA���݂̈�w�ł͉�Ƃ��Ă͂���ƂPcm���x�̎�ᇂ��|�W�g�����E�G�~�b�V�����E�g���O���t�B�[(PET=Positron Emission Tomography)�Ō��o�\�ƂȂ��Ă����B�܂��A�x��^�i�C�ǎx�̉����甭������j�x����Ȃǂł͔x�������CT�����łTmm���x�̎�ᇂ��ł���悤�ɂȂ������A���ǂ������m�F���邽�߂ɂ͐��h�ɂ�鐶���Ŋm�F����K�v������B�x�a���͌ċz���ړ�������A�܂��j�����ɂ��C���̃��X�N������A�Pcm���x�̃T�C�Y�ƂȂ��Ă��猟�����Ă���̂�����ł���B
�������A�b��B�͂قڋψ�Ȏ�������ł���A�O�̔牺�Ɉʒu���Ă��邱�Ƃ���A�Tmm���x�̎�ᇂ�����Β����g���u���K�C�h�Ƃ��Đ����ł��鑟��ł���B���̂��ߌ���ł͍ł���������̃T�C�Y�Ŕ����ł��邪��ł���Ƃ������ꐫ������A�S���Ǐ��悵�Ȃ������̏����Ȃ���������ł��邱�Ƃ���A�X�N���[�j���O�������s�������ɂ���a�����ł��鑟��ł���B���̂��߁A�b��B����̏ꍇ�͂Pcm�ȉ��͔�������ƒ�`����Ă���B
 �����P
�����P
������̑��B�X�s�[�h
����1�ɂ���̎��R�j���������A�P���Q�ɂȂ�{�����Ԃ͔����a�∫�������p��̂悤�Ȑi�s�̑�������͂P�J�����x�ŁA��r�I�ɖ��ɑ��B���邪���2�`3�J�����x�̎��Ԃ�v����B�܂��S�Ă̂���זE�����B���Ă����ł͂Ȃ��A�x�~���ɂ��邪��זE�����邽�߁A����̉�̒��ő��B���Ă��鑝�B�����10���`90%�ƕ�������A�܂��A�|�g�[�V�X(�זE�̎��E)���N�����Ă���B
���̂��߁A�i�s�̑�������ł��{�����Ԃ��P�J���ŁA���B���悪100%�ŁA�A�|�g�[�V�X���Ȃ��ƍl���Ă��Pcm��(10���̍זE��)�ƂȂ邽�߂ɂ͖�30�J����v���邱�ƂƂȂ�B�b��B����̑命�����߂��������̏ꍇ�͊e�킪���̒��ł��ራ���x�̑O���B����Ɠ��l�ɍł��ɖ��Ȍo�߂���鎾���ł���A�Pcm��ƂȂ邽�߂ɂ͂�������������Ԃ�v����ƍl������B���̎��ԓI�ȑ���X�s�[�h���l����A1�`2�N��1cm�ȏ�̂���ɂȂ邱�Ƃ͍l���ɂ����B�܂��O�����Ԃɂ���זE�ɕ��ː����֗^���Ĕ�����╪��X�s�[�h�𑬂߂��Ƃ����\���͎c�邪�A���݂܂ł��̋@���̊m�͂Ȃ��B
�č������Ȋw�A�J�f�~�[�̃��r���[1)�ɂ��A��������q���I��̏�������i�����a�E�����p��ȊO�j�̍ŒZ�������Ԃ�1�N�ł���Ƃ��������邪�A�����ł���T�C�Y�̂���͂�����x���Ԃ�v����ƍl����ׂ��ł���B�����b��B����̏ꍇ�͐i�s�������Ƃ��Ă��P�N��1cm��ƂȂ�Ƃ͈�w�I�ɂ͋^�₪�c��B
���Ȃ݂Ɉ�w�̋��ȏ��ł́A�L���E����̌��������̃f�[�^����A���ː��U������̐������Ԃ͔����a�łV�N�A�Ō`�����10�N�Ƃ���Ă���B�����a�̏ꍇ�͌����ɔ����a�זE��������ΐf�f�ł��邽�ߔ�r�I�����ɔ����ł��邪�A��Ƃ��Ă̌Ō`����̏ꍇ�͂�������������x���Ȃ�B
�����ː��U������̔�������
�������A�ŋ߂̉摜�f�f�̐i���ɂ��A��菬���ȃT�C�Y�ł���ᇂ��ł���悤�ɂȂ������߁A���ː��U������̔����͂T�N���x�ł��\�ƂȂ��Ă���ƍl������B���̔����ł����ᇂ̐������Ԃ��A���B�X�s�[�h�̑������̂��A�ɖ��ȑ��B�X�s�[�h�̂��̂��ɂ��傫���قȂ邪�A�Tmm���x�̃T�C�Y�Ŕ����ł���悤�ɂȂ�A���̓T�^���b��B����ł���B���̂��߁A�`�F���m�u�C���ł͎��̌�4�`5�N��Ɏ��̓���0�`�U�̕��ː������ł������q���B�ɍb��B����������Ă���B
 �����Q
�����Q
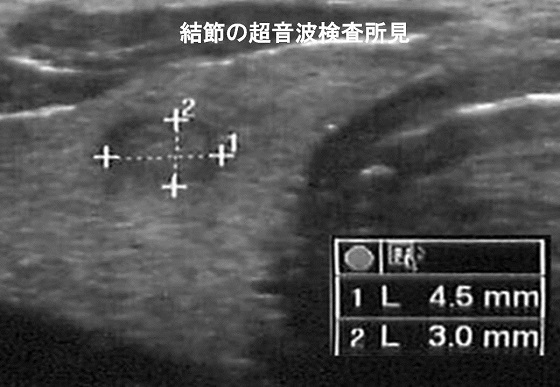
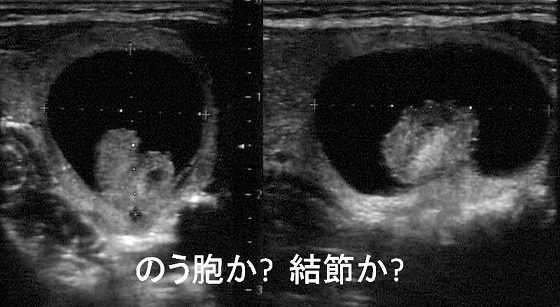
����2�ɍb��B�̒����g�摜���������A���̏Ǘ��4.5x3.0mm�̑傫���̌��߂ł��邪�e�ՂɈُ폊���Ƃ��ĕ`�o�ł���B�������ɁA�܂���łт܂̏����݂̂Ŗ��炩�Ȍ��߂������Ȃ��Ǘ�����邪�A�b��B�͍ł������ȃT�C�Y�̎�ᇂ��摜�Ō��o�ł��鑟��ł���B������������Ǘ�͑S�����Ǐ�ł���B
2�D���ː����E�f�ƍb��B����Ɋւ���l�@
�`�F���m�u�C�����̂̋��P������ː����E�f���b��B�̔�����Ɋ֗^���Ă��邱�Ƃ͖��m�ƂȂ��Ă���B���̑O��Ƃ��Ĕ�����ʂ̕]�������ƂȂ�B���̖��Ɋւ��Ă͎��̓����̏o�L�ڂȑΉ��ɂ�萳�m�ȃf�[�^���Ȃ��A������������Ƃɍ���s�����͂��킫�s�E�얓���E�ъّ��̎q���B1,080�l�̔��������ʂ̃f�[�^�������ɂ��đS����100mSv�ȉ��ł���A�ߏ蔭����̃��X�N�͂Ȃ��Ƃ��Ă��邪�A�A���o�C�I�ɍb��B�������n�߂��B�������A�b��B����̔����͓���������̂��̂ɂ��e���ł���A�b��B�̓������ʁi�l�̂̊e����̔픘���ʁj�Ƃ����O������̐��ʂŋc�_���Ă��邱�Ǝ��̂��S���C���`�L�Ȃ̂ł���B
�����E�f�ܕ��p�̗L��
�ً}�������ẪX�N���[�j���O�ɂ����ẮA�l�̂ł�13,000cpm�i�P���ԓ�����̕��ː��v���j�ȏ�͏������K�v�Ƃ���Ă���B���q�͈��S�ψ����13,000cpm�ł̏����ƁA���E�f�ܓ����i���E�f�������ʂ��P�Ύ���100mSv�ƂȂ邽�߁j�����̒���Ɋ������Ă������A��������2011�N�R���P�S���ɂ͌��q�͈��S�ψ���̊��������āA���10��cpm�Ɉ����グ�Ă���B
�܂��A�����������͓��{�S�����烈�E�f�܂��W�߂Ȃ���A�O�t�����̂������ׂĔp�����A�����B�������g�����܂ߓ������Ă����i����������ȑ�w�̃��E�f�܁@http://www.asyura2.com/14/genpatu37/msg/751.html �B�O�t���̃��E�f�܁@http://kiikochan.blog136.fc2.com/blog-entry-2602.html �j�B10��cp���܂ň����グ��������̎����l����A���ۂɂ͂P�O�OmSv�ȏ�̔�����������\���͎c��B�Ȃ��A���ː����E�f���̓��ɓ���O���璼��܂łɃ��E�f�܂����߂�93����}�����邪�A6���Ԍ�̕��p�ł�10���Ɍ�������ƌ����Ă���A���̒���ɓ�������K�v������B
�`�F���m�u�C�����̎��ɁA�|�[�����h�ł�16�Έȉ��̏����̍b��B������ʂ��N��50mSv���Ȃ��悤�Ɉ��胈�E�f�܂��z�z���ꂽ�B�S������9���ɔz���A���̌��ʁA1����4�܂ł̏�����4����3�͍b��B������ʂ�6���A�c���4����1�̏�����4�����炷���Ƃ��ł��A�����̋K���Ȃǂ̗\�h�[�u���܂߁A16�Έȉ��̏�����9���͍b��B������ʂ�50mSv�ȉ��ɕۂ��Ƃ��ł����ƕ���Ă���2)�B
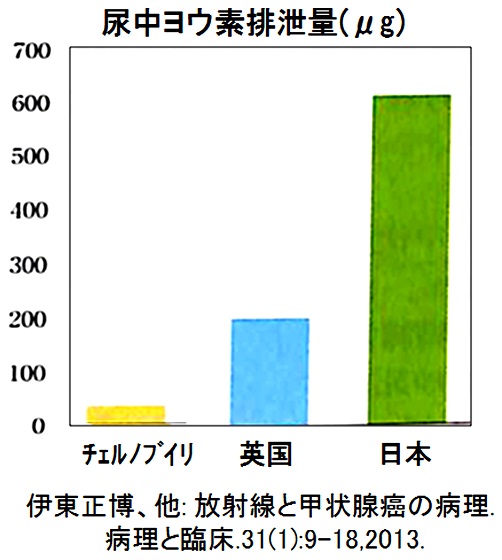
�܂��A�č����{��Cs�i�Z�V�E���j���o�ʂ��v�Z�������ʁA�`�F���m�u�C���������̂̃Z�V�E�����o�ʂ�10.5��Bq�i�x�N�����j�ł��������A�����������̂ł�1.8�{��18.1��Bq�������ƕ��A�l�ނ����܂Ŕ��������������␅����S�đ��������������Ⴂ�ɑ����A�u�l�Ԃ��܂߂��n����̐����Ɉ��e����^���邩������Ȃ��v�ƕ��Ă���3)�B
�������픘���������
�n�Ӊx�i���ƎR�c�k�쎁�͕������̂̃��E�f�iI-131�j���o�ʂ́A���{�E�}�X�R�~�̎��̒��ォ��̕]���̂悤�Ƀ`�F���m�u�C�����̂́u10����1�̋K�́v�ł͂Ȃ��A�č����{���\�̃`�F���m�u�C���̐��l�Ɣ�r���s���A �@��C���{�A���ڊC�����̕��o�ʂ̍��v�l�ŁA�����̕����`�F���m�u�C�������傫���A�u2�{������20���{�v�̕��o�ʂł���ƕ��Ă���B
��̓I�ɂ́A���{�͎��̓����̓��E�f�iI-131�j�̕��o�ʂ�160PBq(P:�y�^��1015)�Ƃ��Ă������A���d��2012�N5����500PBq�ł������ƕ��o�ʂ��������Ă���B�����������l�����E�f�iI-131�j�ƃZ�V�E��137�̔䗦���l�����čČv�Z���A���o�ʂ� ��2,500PB���i�ő�l�j�ł���A���{���v��16.7�{�A�`�F���m�u�C�����̂�1.42�{�������ƕ��Ă���4)�B���Ȃ݂ɍ��A�Ȋw�ψ���̐��v��1,760PBq�ł���B
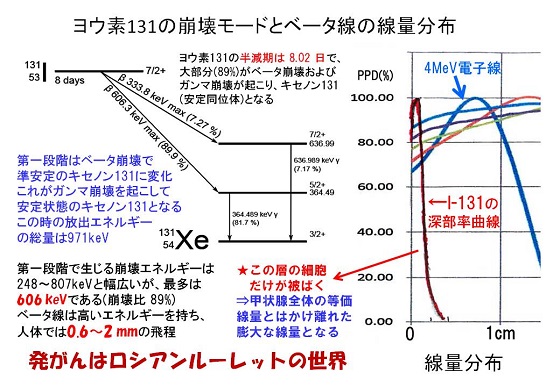
���̂��߁A�b��B����̃��X�N�͏[���ɍ����ƍl���đΉ�����K�v������B�����A�b��B����̔����͎�ɐێ悳�ꂽ���ː����E�f�ɂ���������������ł���A�b��B�̓������ʂƂ����T�O�����ł͔�����̃��X�N�͌�邱�Ƃ͂ł��Ȃ��B����3�Ƀ��E�f�̕��[�h�ƃ����̐[�����Ȑ����������ÂŎg���Ă���d�q���̐[�����Ȑ����Q�l�ɂ��Ď菑���������̂������B������̂͑�ʂɔ�����Ă���ߖT�̍זE�ł���A���V�A�����[���b�g�i�q���j�̐��E�Ȃ̂ł���B
 �����R
�����R
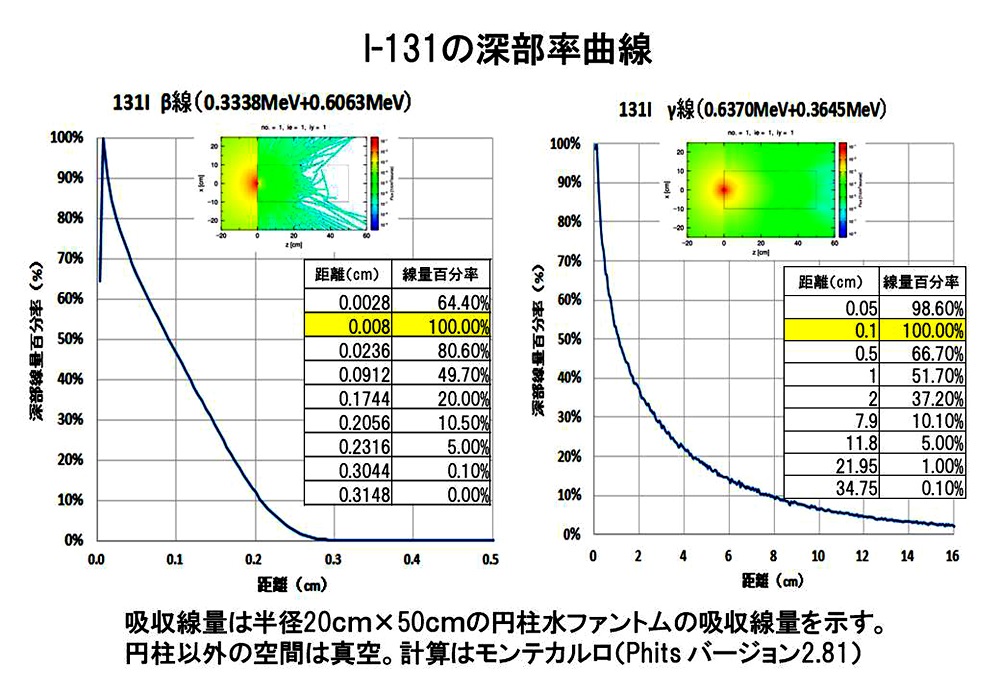
����ɏڍׂɌ������邽�߂ɁA���ː����E�f�̐����̐[�����Ȑ�������4�Ɏ������A������Ă���זE�͕��ː����E�f�̐������S����1mm��50���ȉ��̐��ʂƂȂ�A2mm�ł�10%�ƂȂ�B
 �����S
�����S
���ː��ʂ̑����1cc��̋C�̒��̕��ϐ��ʂ𑪒肵�Ă���A�_�����̋ߖT�̐��ʂ͌����ɂ͑���ł��Ȃ����߁A���̐[�����Ȑ��͐���(�l�̖̂��x�Ƒz��)�ł̋z�����ʂ������e�J�����@�i�V�~�����[�V�����␔�l�v�Z�𗐐���p���čs�����v�̎�@�j�ŋ��߂����̂ł���B������Ă���זE�͎�荞�܂ꂽ���ː����E�f�̂����ߖT�̍זE�ł���A�����̍זE�������Ă��s�v�c�ł͂Ȃ��B
������b��B�S�̂Ɋ��Z�����������ʂƔ�����̑��ւ��c�_���Ă������͂��Ȃ��B����������ʂ������قǔ�����̃��X�N�͍����Ȃ�ƍl�����邪�A�������ʂ͎Q�l���x�ƍl����ׂ��Ȃ̂ł���B���������āA�������ʂƉߏ蔭����̃��X�N�͒����I�ɑ��ւ��Ȃ����Ƃ�Jacob��̕���M����(����5)�B�Ȃ��Ȍ�̕��͂ɂ����āA�o�T�Ɋւ��Ă͎����}�\�̒��ɋL�ڂ���Ă���ꍇ�́A�����̎Q�l�����̒��ɂ͋L�ڂ��Ȃ����Ƃ��������肢�����B
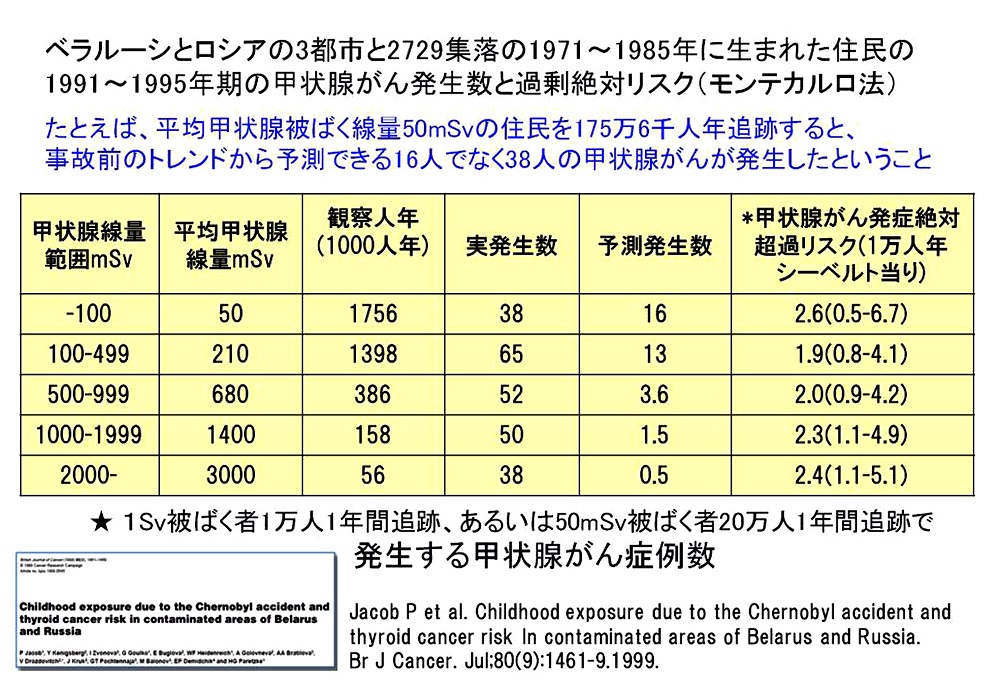 �����T
�����T
���Ȃ݂ɁA�R���r�ꎁ�̓`�F���m�u�C���b��B����Ɋւ���2009�N�̑����ŁA�u10�`100mSv�ȉ��ł�������͋N���肤��v�Əq�ׂĂ��邪�A�����������̌�͑ԓx��ς��č���s�����Ƌ��ɁA100mSv�ȉ��ł͔�����̃��X�N�͂Ȃ��ƌ����Ă���B����6�ɂ��̎R���r�ꎁ�̔����v�|�ƃE�N���C�i�ł̍b��B����̔�����ʂ������B
 �����U
�����U
�`�F���m�u�C�����̂ł͍b��B����̔����ȏ��100mSv�����̔�����ʂł������B���̂��߁A�`�F���m�u�C�����̌�̒m�������胈�E�f�܂̕��p��Ɋւ���WHO�̃K�C�h���C���ł́A��N�҂ɑ��b��B��������10 mSv�Ƃ��邱�Ƃ𐄏����Ă���B������Ĕ���������ʂ̉�����x���̎���Ƃ��ăx���M�[(0�`19��)�ł�10mSv�A�h�C�c(0�`12��)�A�I�[�X�g���A(0�`16��)�A�A�����J(10�`18��)��50mSv�Ƃ��Ă���B���̂��ߓ��{���{��100mSv�ȉ��ł͔�����͋N����Ȃ��Ƃ����A���f���n�߂��̂ł���B
�����{�l�̃��E�f�ێ��
���̖��́A��ʂɕ��o���ꂽ���ː����E�f���ǂ̒��x�ێ悵���̂������ƂȂ�B�C�Ɏ��͂܂�Ă�����{�l�̐H�����͊C���ނ̐ێ�ɂ��A�b��B�̓��E�f�ŖO�a����Ă���ƍl������B���̂��ߍb��B�̃��E�f�ێ旦(���E�f�ێ旦�̊�l��15�`40%)�̌����ɂ����Ă�2�`3�T�Ԃ̃��E�f�����H�Ƃ��A���E�f�ێ旦�̌������s���Ă���B
���̐ێ旦�̌����ōb��B�@�\���i��@�\�ቺ�̔�����s���Ă���B���̂��ߐH�����ɂ����ă��E�f�̐ێ悪�[���ł���A���̎��ɑ̓��Ƀ��E�f�����荞��ł������ɔA���ɔr�������B���E�f�͐��l�̑̓���13 mg���x���݂��A���̂قƂ�� (12 mg) ���b��B�ɂ���ƌ����Ă��邪�A�q�������l���ǂ����̓f�[�^���������A���E�f�͍b��B�ȊO�͕K�v�Ƃ��Ȃ����ߓ��l�ȏ�Ԃƍl������B
����7�Ƀ��E�f�̔N��̐H���ɂ��ێ��l���������A�����ł͂P���̈ێ��ʂ�50�`130��g�ł���B
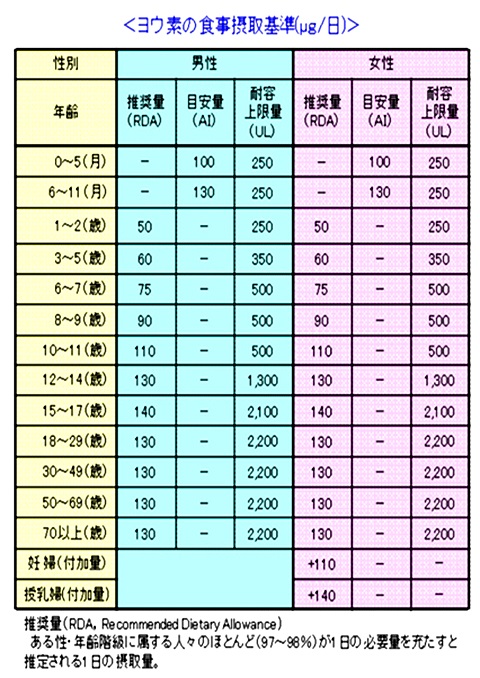 �����V
�����V
�܂�����8�Ɋ���̐H�i���̃��E�f�ܗL�ʂ������B���z�̏o�`�ł킩�߂̖��X�`�����߂قږO�a�����B�ŋ߂͍��z�ŏo�`�����Ȃ��ƒ���������A���z�ȊO�ɂ������̐H�i�Ƀ��E�f�͊܂܂�Ă���B
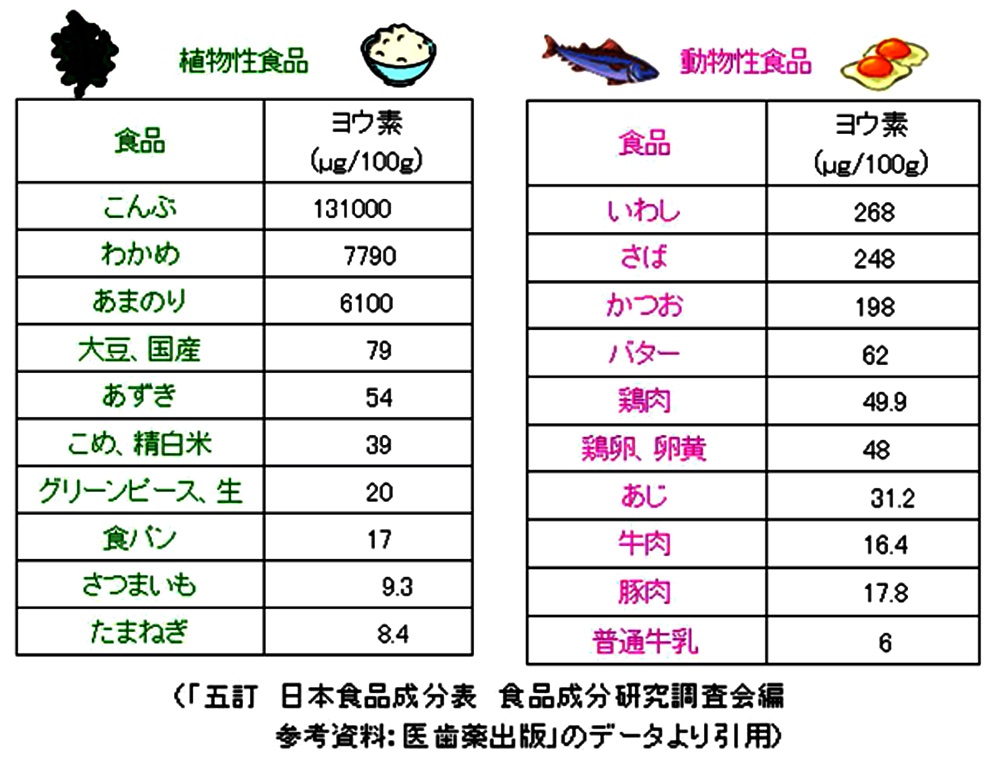 �����W
�����W
���������H�����̈Ⴂ���l�����ĕ��ː����E�f�̎捞�ݗʂ���������K�v������B�H�����̈Ⴂ�ɂ��h�C�c�ƕč��Ɠ��{�̃��E�f�ێ�̏�Ԃ�����9�����B
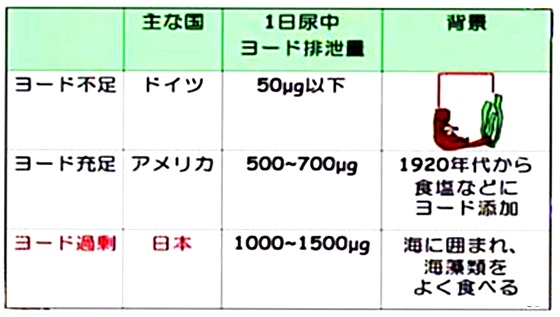 �����X
�����X
�܂��`�F���m�u�C���Ɖp������ѓ��{�̔A�����E�f�r���ʂ�������10�Ɏ������A���{�ł̓_���g�c�ɔr������Ă���A�ێ��ʂ̐��{�̃��E�f���A���ɔr������Ă���B�`�F���m�u�C���ł͏��Ȃ��A���ː����E�f����荞�ޔw�i�����������A���{�l�̍b��B�͓���̐H�����Ń��E�f�͖O�a����Ă���ƍl���邱�Ƃ��ł���B
 �����P�O
�����P�O
���̂ɂ��b��B����̑����ɂ��Ę_����ꍇ�A�����������o�ʂƐێ�ʂɂ��Ă̊m���ȃf�[�^����������c�_����K�v�����邪�A����͂���������l�������ŋc�_����Ă���B���{�̐H�����ł̓��E�f�𐢊E��ێ悵�Ă���A���ː����E�f�������Ă��O�a����Ă��邽�ߎ�荞�݂͏��Ȃ������\��������B
���ː��ɂ��m���I�e���̗L�Q���ۂ́A������ʂ�������Δ����p�x�͍����Ȃ�A�܂������ɏo������B�������A���Ȃ������ꍇ�́A������Ȃǂ̕��ː��̔Ӕ����̉e���������p�x�����Ȃ��Ȃ����łȂ��A�������������Ӕ����ƂȂ�B
�����E�f�ێ�ʂƍb��B����̐����X�s�[�h
���̂��߁A���E�f�ێ�ʂ̖����l����ƁA�����������̂ł͔�����Ƃ��Ă����Ӕ����ƂȂ�\���͔ے�ł��Ȃ��̂ł���B�����R�N�Ԃ̐�s�����Ŕ������ꂽ�b��B�����ː��R�����Ƃ���A����̎��R�j�̏펯���قǂ̒��X�s�[�h����ł���A������ʂ��`�F���m�u�C�����̈ȏ�ɍ����ʂ��������ƂƂȂ�B
�܂����X�s�[�h����ł���A�]�ڔ\�������A�ɂ߂ė\��s�ǂȂ���ƍl����K�v������B�f�f���ꂽ�Ǘ�ł͂R��̒ᕪ��������܂�ł��邪���̑S�Ă͕����^�̓�������ł���A�ʏ�̍b��B��������̏ꍇ�͂����������X�s�[�h����I�Ȕ��瑝����������Ƃ͏]���̈�w�ł͕���Ă��Ȃ��B
����늳�҂̓��v�ł͐H�������傫���֗^���Ă���A�ŋ߂ł͓��̐Ԑg�̐ێ悪�咰����̑����ɊW���Ă���A���{�̐H�����̉��ĉ��ɂ��A�咰���������Ă���B�b��B����ɂ��Ă��A���[�h�ێ�ʂ��W���Ă���\��������B���E�f�s�����b��B�̔�����𑣐i����ƌ����m�������邪�A���{�l�̒��N�����ł́A�C���ێ�ʂ������قǕo�㏗���̍b��B���X�N�����܂�ƌ�����5)������B�H����������Ȃǂ̑����̗v�������̒��ň�̈�w�I���_�������o�����Ƃ͊ȒP�ł͂Ȃ��B
3�D�����g�f�f���u��p�����b��B�����ɂ���
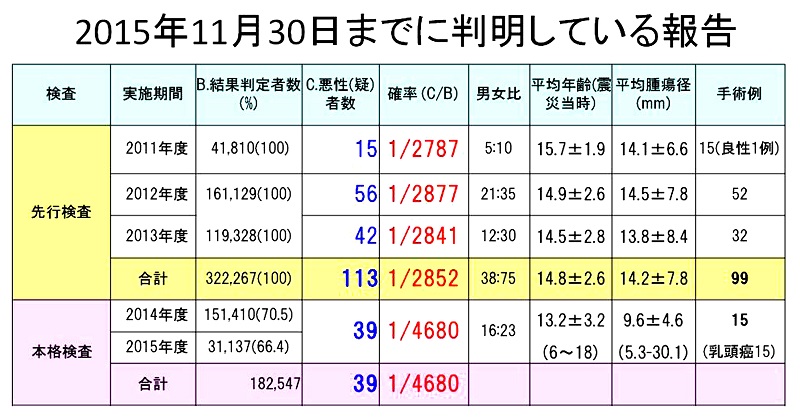
2001�N10����蕟���������N�Ǘ��Z���^�[��18�Έȉ���Ώۂɒ����g�f�f���u�ɂ��b��B�������J�n���ꂽ�B���̌��ʁA2015�N11��30���̕ł́A�u�����܂��͈����^���v��152�l�ł��邢���B���̓��e������11�Ɏ����B
 �����P�P
�����P�P
���b��B����̔�����
2011�N10������2013�N�܂�3�N�Ԃōs��ꂽ��s�����̌��ʁA32��2,267�l�̌��ʔ���҂̒���113�l���u�����܂��͈����^���v�ƕ���A99�l����p���I���Ă���B1��͗ǐ���ᇂ���������98�Ⴊ�p��̕a���f�f���b��B����Ɗm�肵�Ă���B�܂�2014�N4������J�n���ꂽ2���ڂ̖{�i�����ł́A���ʔ����18��2,547�l�̂���39�l���u�����܂��͈����^���v�Ɛf�f����A15�l����p��������Ɗm�肳�������B
��s������3�N�Ԃ͊e�N��2,800�l�Ɉ�l�̊m���Ŕ�������A��s�����S�̂ł�1/2852�l�̊m���ł������B�܂��{�i�����ł�1/4,680�l�̊m���ł���B
�{���A��s�����ŗL�a�҂̑S�������������A�{�i�����ł͔�������������Ǝv���邪�A���ۂɂ͇@�����Ƃ��ꂽ�l�A�A5mm�ȉ��̌��߂����債��5mm�ȏ�ƂȂ萶�����s��ꂽ�l�A�B�т܂̃p�^�[���Ō��߂Ƃ��đ����ɂ��������l�A�C�X�E�i�̂��ق��j�Ɣ��f�������A�X�E�̒��ɏ[�����̕���������A���ꂪ����זE���܂�ł����l�A�Ȃǂ����݂����������ƍl������B�����J�n�����͋��B�̖�����Skill�̖��Ȃǂ�����A�����Ƃ��ꂽ�Ǘ���l������B�l�Ԃ��l�Ԃ�ɂ�����w�̌����ł́A�p�[�t�F�N�g�͖]�߂��A�����̕��Ɖ��s�����l������K�v������B����͍���̔�����������邵���Ȃ��B
�C�̃O���[�v��1��Ƃ��āA���ۂɔX�E�Ƃ��邩�A���߂Ƃ��邩�����Ō������Ă��Ė����Ǘ�������B����12�ɂ��̉摜�������B�b��B���߂͈�ʐl����4�`7���ŔF�߂��A���̒���15�`25���͔X�E���a�ςƌ����Ă���B
�Ȃ��A�����Ƃ����ł��邾���h�����߂ɁA�����������N�Ǘ��Z���^�[�̌����ɂ����Ă͂��������[���������܂����^�̏ꍇ�͌��߂Ƃ��Ĕ��f����悤�Ɏw�����Ă��邪�A���������Ǘ�ł͏p�҂̔��f����Ō����Ƃ����\�����܂�ł���̂ł���B
 �����P�Q
�����P�Q
���b��B����̜늳�N��Ɛ���
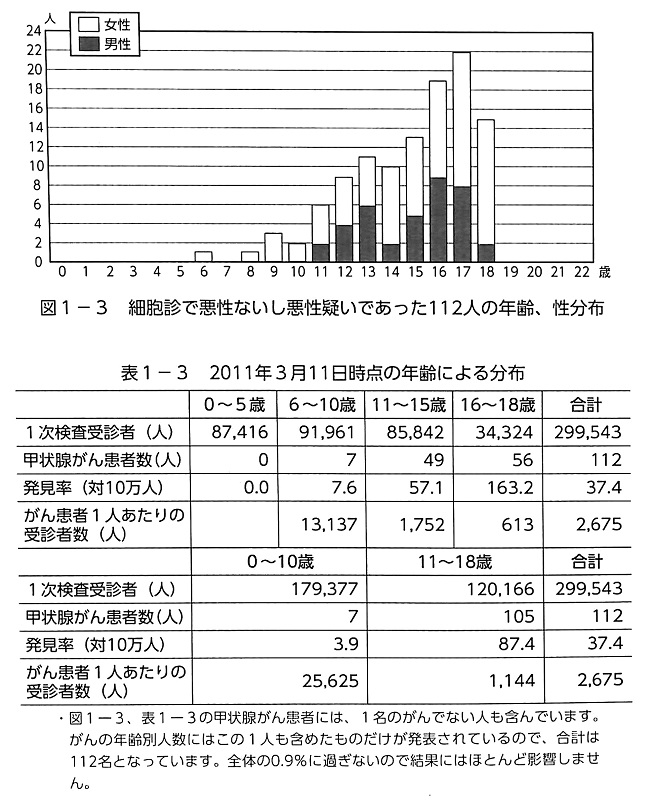
���ɁA��s�����ɂ�����N��̈��q����������B�����̒�`��15�Έȉ��Ƃ���邪�A18�Έȉ��̐l��ΏۂƂ�����s�����Ŕ������ꂽ�b��B����Ǘ�112��̂���15�Έȉ���56�l�ł���A16�`18��56�l�ł���B���̒��ɂ�10�`20�N��ɏǏ��悵�Ă���Ɛf�f�����Ǘ��O�|�����Ĕ������Ă���\��������B
����13�ɔN��̏ڍׂ���₷���܂Ƃ߂����̂��A�u�b��B����ُ푽���Ƃ��ꂩ��̍L�͂ȏ�Q�̑������l����v(��Ö�茤����Ғ�P11�����p,�A�k���ЁA2015�N8����)�����p�����Ă��������B�`�F���m�u�C�����̂ł͎��̌�4�`5�N�ڂ��玖�̎�0�`5�Ύ��̏������܂��������ꂽ���A�����ł͎��̓���0�`5�̏����ɂ͂܂�����͔�������Ă��Ȃ��B
 �����P�R
�����P�R
���ɒj����ɂ��Ă��G��Ă����B�b��B�̕a�C�́A�@�\�ُ�Ƃ��Ă͍b��B�@�\�ቺ�ǂƍb��B�@�\���i�ǂɕ�������B�����b��B���ł����鋴�{�a�ƂȂ�@�\�ቺ�ƂȂ����肷��B�@�\���i�̑�\�I�Ȏ����̓o�Z�h�E�a�ł���B�܂��`�Ԋw�I�Ȏ����Ƃ��Ă͎�᎐��a�ς�����A����͌��ߐ��b��B��ƔX�E�ɕ�������B�X�E�͑傫���Ȃ舳���ǏȂ���Ε��u���Ă��Ă����܂�Ȃ����A���߂̏ꍇ�͎�ᇂł���ǐ��̍b��B��ƈ����̍b��B�����݂��Ă���A�o�ߊώ@���K�v�ƂȂ�B
��ʂɂ����������߂ł�1�`2����������܂�ł���Ƃ���Ă���B���������b��B�̕a�C�͈��|�I�ɏ����������A�j���̋��{�a���o�Z�h�E�a�������͂Ȃ��B�܂��b��B������j�����1��3�`5�ł���A30�`60�̏����ɑ����B����͐��l�̒j���̃z���������̈Ⴂ���֗^���Ă���\�����l������B
�����ɋ@�\�ُ���܂߂čb��B�������������߁A�a�@����f���������鏗���͒j���ɔ�r���Đ��{�������Ƃ���A���̌����ߒ��ōb��B����������鏗���������Ƃ�����f�Ґ��̈Ⴂ�ɂ��o�C�A�X���l������K�v������B�����ł̃X�N���[�j���O�����ł͒j�����1��2�O��ƂȂ��Ă���̂́A���l���O�̒j���̃z����������A�قڒj�������̔팟�Ґ��ł��邱�ƂȂǂ�����ۗL�̒j����̔䗦�����Ȃ����Ă���ƍl������B
4�D�X�N���[�j���O������A2������l����
�����g�����ɂ����ẮA5mm�ȉ��̌��߂ƁA20mm�ȉ��̔X�E��A2����Ƃ���Ă��邪�A�X�E�ۗL�҂̕p�x�������s����^���Ă���B�`�F���m�u�C���ł͓����̃G�R�[�摜�̌��E������A5mm�ȏ�̔X�E�����o���A���̕p�x��0.5���O��ƕ���Ă���B�����̉摜�ƌ��݂̉摜�̔�r������14�Ɏ������A25�N�O�̉摜�𑜓x�͍r���������߃`�F���m�u�C���ł�5mm�ȏ�̔X�E���E���グ�Ă��邪�A���{�ł͍����x�̋@����g�p���Ă��邽��1mm�ȏ�̔X�E��A2����Ƃ��Ă���B
 �����P�S
�����P�S
��������̔X�E�̑傫��
���������ۂɌ��������Ă���ƁA�X�E�̃T�C�Y���傫�����̂͏��Ȃ��A1mm�ȉ��̍��_�Ƃ��������悤�̂Ȃ������������BA2����ƂȂ鑽�����X�E�̈�������15�Ɏ����B������1�`3mm���x�̔X�E�������A�X�E���ɂ͔�������̏����������A�T�^�I�ȃR���C�h�X�E�̑���悵�Ă���B���̍����X�E���o���̐��l�͔��ɍ������̂ł��̈�w�I�ȈӖ����l���Ă݂��B
 �����P�T
�����P�T
�����������ۂ̈�w�I�Ӗ��ɂ��āA���̌��݂̌��_�́A�b��B�g�D�����傷�锭����̉ߒ��ɂ�����Ή��ł����Ȃ��ƍl���Ă���B����͂����܂ł����̌l�I�ȉ����ł���B������̏����b��B���̏��X�E�͎��̂悤�ȓ���������B
- �@�������ł���B
- �A�w���E�����E�O��(���瑝�����)�ɂ���B
- �B���E�Ƃ��ɓ��l�ȏ����ł���B
- �C�N��ƊW���Ă���B
�����������X�E�̑������͔����ȏ�̐l�ɔF�߂��邪�A�u���炿�ˁv�Ō��������N��ʂ̔X�E�ۗL���Əƍ�����ƁA�b��B�����厞���ɒB���Ă��Ȃ��c���̎q���ɂ͂��܂茩��ꂸ�A�������̏��w������o�������w���⍂�Z���ɑ����A���l�ƂȂ�Ώ����E�������Ă���B���l�ɂȂ鍠�ɂ͍זE���B��זE�\�z���������Ԍ��߂đ�l�̏[�����̍b��B�g�D�̉摜�ƂȂ�B
�����������X�E�̑������͔����ȏ�̐l�ɔF�߂��邪�A�u���炿�ˁv�Ō��������N��ʂ̔X�E�ۗL���Əƍ�����ƁA�b��B�����厞���ɒB���Ă��Ȃ��c���̎q���ɂ͂��܂茩��ꂸ�A�������̏��w������o�������w���⍂�Z���ɑ����A���l�ƂȂ�Ώ����E�������Ă���B���l�ɂȂ鍠�ɂ͍זE���B��זE�\�z���������Ԍ��߂đ�l�̏[�����̍b��B�g�D�̉摜�ƂȂ�B
�������S�Ă̔X�E�������������A���l�ɂȂ��Ă��c�����邱�Ƃ����邪�A�a�I�ȈӖ��͂Ȃ��B���E�f�ێ���������{�l�͍זE�����B���ď[�����̍b��B�g�D�ƂȂ�ߒ��ŁA�זE�Ŗ��ߐs�����X�s�[�h���ǂ������A�זE�ԂɌ��Ԃ������A���̌��Ԃɍb��B�z������������t�����������܂�A�������ꍇ�͍��_�Ƃ��āA����傫���ɂȂ�ΔX�E�ƕ\������鏊����悷����̂ƍl������B���Ȃ݂ɁA���̏����͉Ƒ���������A���E�f�ێ悪���Ȃ��ƒ�̌Z��͔X�E�����Ȃ��A�����Ƒ��͌Z�킪�Ƃ��ɔX�E�����L���Ă���悤�ł���B
����A2���肪�����������߁A��s���ƉȊw�҂̓��������茤����2012�N7��20���t���ŁA�R�c�Ɨv���������{�R���J�ȑ�b(����)�A�������m���A�R���r��(�����������N�Ǘ��Z���^�[��)�̂R�҂ɒ�o�����B���̑��e���������Ă���������A���̗v�����e�̎�Ȃ��͈̂ȉ��̏��_�ł���B
- �@�����g�摜���̌������ʂ�팱�Җ{�l�܂��͕ی�҂ɓn�����ƁB
- �A�b��B�����g���������ː������n��̎q���B�Ɏ��{����r���邱�Ƃ��邱�ƁB
- �B�S���̍b��B����ɂ�錟���̐�����邱�ƁB
- �C�����̂������팱�҂͔N���̌��������邱�ƁB
�������������̒��ŁA�����ł��������s�������ʂł�A2����҂͐X��(57.6%)�A�R����(69.3%)�A���茧(42.5%) �ł���A���l�ȕp�x�ƂȂ��Ă����B�܂����O�̐��E������Ë@�ւł��������ł���悤�ɂȂ����B�����������I�Ɍ������p������K�v������A���̌�����S���ǂ��ł��o�ϓI�ȕ��S�Ȃ��Ŏ��邽�߂ɂ͈א��҂ɁA��������錠�����ؖ����鏑�ޣ�s������ׂ��ł���A���K�v�Ȃ̂́A���̂悤�ȉi���I�Ȍ����̐����\�z���邱�Ƃł���B
�������@��̉𑜓x�̌���
�𑜓x�̍����ŋ߂̒����g���u��p���ď����̌������������Ƃ��Ȃ��������߁A������ɂ����������ۂ������Ă��邱�Ƃ�F�m���Ă��Ȃ������̂ł���B
�����̌����ɂ����Ă�1mm�ȏ�̔X�E���E���グ�A���������ُ폊���Ƃ���A2����Ƃ��Ă��邽�߁A���������Ȃ��̂ŕs����^���Ă��邪�A�摜��n���A��w�I�ȈӖ���������ׂ��ł���B
���̂��߁A�����W���Č��f�����߂Ă���NPO�@�l���킫���˔\�s�����莺�u���炿�ˁv�̍b��B���f�v���W�F�N�g�ł́A2015�N4�������A2�����3�Ɉ����ނ��ďW�v���邱�ƂƂ��Ă���B����16�ɂ���A2�����3�����ނ������B
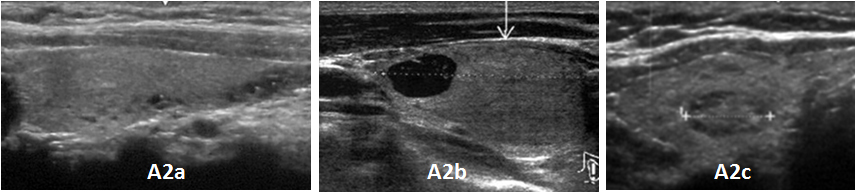 �����P�U
�����P�U
A2����̈������́AA2a��20mm�ȉ��̔X�E����ɍb��B�̑��啔�ʕ����Ɍ���ꐬ�����̔����ƍl��������́AA2b��20mm�ȉ��̔X�E�ł���L�̂��̂Ƃ͋�ʂ����炩�̌����ŕϐ����X�E���`�����Ă�����́AA2c��5mm�ȉ��̌��߁A�Ƃ��Ă���B
�Ȃ��A�����I�ɂ͕��ː��̉e���ōb��B�@�\�ቺ��������\�������邱�Ƃ���A�̌��ɂ��b��B�֘A�̃z������������K���s���邱�Ƃ��]�܂��B
�Q�l����
- 1) http://www.cdc.gov/wtc/pdfs/wtchpminlatcancer2013-05-01.pdf
"Minimum Latency & Types or Categories of Cancer" John Howard, M.D., Administrator World Trade Center Health Program, 9.11 Monitoring and Treatment, Revision: May 1, 2013. - 2)�֒J�I�ȁA��:�wDRUG magazine�x2011�N9����
- 3)�u�^����T���u���O�v http://saigaijyouhou.com/blog-entry-2612.html
- 4) http://blog.acsir.org/?eid=35
- 5)���앐�h, ��: ���{�b��B�w��G�� 3(2): 142-145, 2012.
����
�k�C�������w�Z�w�Z���A�����J���Ȗk�C�������ǗՏ����C�R�������A�Ɨ��s���@�l�����a�@�@�\�@�k�C������Z���^�[�@���_�@���@(���ː����É�)�A�s���̂��߂̂��Ẩ�ږ�A�F��NPO�@�l���킫���˔\�s�����莺�u���炿�ˁv�ږ�B
1947�N���َs���܂�B1974�N�D�y��ȑ�w���ƁB�����D�y�a�@�E�k�C���n������Z���^�[���ː��ȂɋΖ���39�N�ԁA����̕��ː����Âɏ]���B����̕��ː����Â�ʂ��ē��{�̂����Â̖��_���w�E���A���P���邽�߂̈�Â𐄐i�B
