�����ɕt�����ޗl�X�ȉȊw�I�����̂͂����肵�Ȃ��l�X�Ȏ��Â�疯�ԗÖ@�Ȃǂ���绂��A���z�Ȕ�p���x�����Č��ǂ͔߂������ʂɏI������b�͖����ɉɂ��Ȃ��B
�����ʼn�X�����Ƃ��Ȋw�I�����Ɋ�Â�����S�̎��Ö@���Ȃ����ƕK���ɋ��ߑ����Ă��邪�A�����ɂ��āA�]���̗̍p�@���Ƃ͑S���قȂ鎡�Ö@����������A�������F�߂��Ă���B
�Ƃ��낪�傫�Ȗ�肪�N�������B����͂��̖�̖��ɂߕt���̍��z�ł��邱�Ƃ��B�����̐l�ɓK�p���������قǕی������͕N�����A�j�]����B
���̖��͂��̖�ɏے��I�ɕ\�ꂽ���ŁA��Â��ׂĂɘj���ċN�����Ă����肾�B�����R�Ȃǂ��u�R�X�g�p�t�H�[�}���X�v�Ȃǂ������o���A��Ô�}�����݂ɖ�N�ɂȂ��Ă���B
���邱�Ƃ��������Ă��Ă�����g��Ȃ��Ƃ����Â����Ȃ��Ƃ����悤�ȎЉ�ɂ��邩�A�N�ł��ǎ��Ȉ�Â�����Љ�ɂ��邩�B
���̂��Ƃ͕ۈ�A����A�V���쓙���ׂĂɊւ����ŁA�������͐��ɂ��̂悤�ȑΗ����Ő�����I�����Ȃ���Ȃ�Ȃ����낤���A���̎����������̂ł͂Ȃ��낤���B
����͑O��Ɉ��������A���̉���I�Ȏ��Ö@�ɂ��Ẳ���ƁA���ۂ̓��^�ɍۂ��Ă̗l�X�ȕǂɂ��āu���n�X���f�B�J���v�Q�O�P�U�N�U�������瓯���̂����ē]�ڂ����Ă����������B
�����Ȃ���̂����ӂɊ��ӂ������܂��B
�䂪���̍����F�ی����x�́A���y������Ís�ׂ̒��ōőP�̂��̂�N�ɂł��ۏ��邱�Ƃɂ���āA���E����A�܂�Ă��܂����B�������I�v�W�[�{�i�j�{���}�u�j�̓o��ɂ���āA���̑O��𑫌�����h���Ԃ��Ă��܂��B�W�����Â��őP�Ɗm�M�ł��Ȃ����҂�A��]���Ă��I�v�W�[�{���^�����Ȃ����҂��u��v�Ɖ����āA�F�ی��̖Ԃ���R��n�߂Ă���̂ł��B
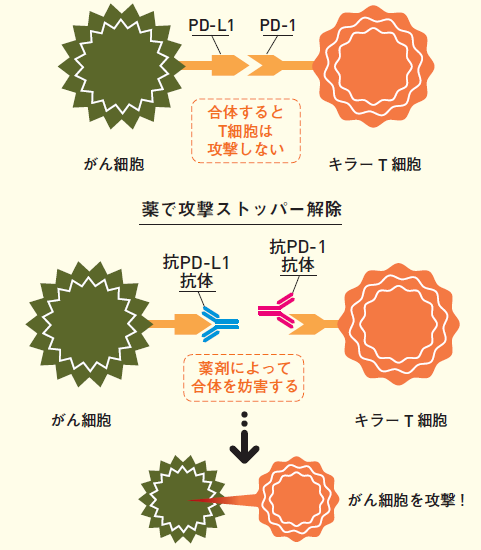
�I�v�W�[�{�ł́A���̓��^���ɂ���ɑ��ă��C���ōU����������̂́A�����p���̃L���[�s�זE���A�Ɛ�������Ă��܂��i�R�����@�Q�Ɓj�B
�ƁA�����Ȃ����ɋC�Â��܂��B�זE�x����̐f�ÃK�C�h���C���ł́A�I�v�W�[�{�������O�ɂP�����ÂƂ��Ĕ������p�Ö@���s�����Ƃ���߂��Ă��܂��B�����ŗp������E�זE�n�̍R����܂́A����p�Ƃ��ĖƉu�}�����N�����܂��B�ȒP�Ɍ����ƁA�����p�����܂ތ��t�n�̍זE����ʂɎ���ł��܂��̂ł��B
���̂悤�ɖƉu�זE���E���Ă���A�I�v�W�[�{�ɂ���ĖƉu�̃u���[�L���O���Ƃ����̂́A�������������Ȃ��ł��傤���H�@��ᇂ��u���[�L�n�̖Ɖu�זE�����͂ɌĂяW�߂Ă���̂ŁA�������Z�b�g���������Ɖu�͓����₷���̂��Ƃ�����������܂����A�������p�Ö@�����̂悤�ȖƉu�̃T�|�[�g��ړI�ɍs����̂łȂ����Ƃ����͊m���ł��B�Ɖu�����S�Ȗ��Â̍ŏ�����I�v�W�[�{���g���A�����ƌ�����������Ȃ����A��̗ʂ����Ȃ��čςމ\��������܂��B�����������Ȃ����̔��肪���₩�ɂł���悤�ɂȂ邩������܂���B
����́A������Ɨ��_�����������l�Ȃ�N���������^�₾�Ǝv���܂����A���݂̈�Âł́u���Ⴀ�ŏ�����g���Ă݂悤���v�Ƃ́A�Ȃ�܂���B
�Ƃ����̂��A���Â̕��j���A�l�Ԃ̐�m�b�ɉ߂��Ȃ����_�Ō��߂Ă͂Ȃ炸�A���R���鎖���̃q�g�ΏۗՏ������̌��ʁi�G�r�f���X�j�ɏ]�����Ȃ��Ƃ����̂��A���E�̈�w�E�̃R���Z���T�X�ɂȂ��Ă��邩��ł��B���Â̍ŏ�����Ƃ����̂��F�߂��邽�߂ɂ́A���݂̕W�����ÂƔ�r����Տ��������s���āA���Ȃ��Ƃ����Ȃ��Ƃ������ʂ��o�Ȃ���Ȃ�܂���B
�����Ă��̗Տ��������A�����Ȃ�n�߂邱�Ƃ͂ł����A����ɎQ���������߂Ɍ��݂̕W�����Â����Ȃ����Ƃ���ϗ��I�ƂȂ�Ȃ��悤�A�����ȏ�̐��т�]�߂�ꍇ�����s�����Ƃ��ł��܂��B
���̂��߁A�Q�����Ẫh�Z�^�L�Z���ɒ��킷��Ƃ����`�ł����A�ŏ��̎����͍s���Ȃ������킯�ł��B
�����ĂQ�����ÂŃI�v�W�[�{���g�����ꍇ�Ɂu�������v�i�����ɂ����͂���̂Ŏ���q�ׂ܂��j�����͂Q���ŁA�P�����Â̔������p�Ö@���S�`�T���Ɂu�����v�ƕ������Ă��錻�i�K�ł́A���Ԃ���������Ԃ��������ǂ����낤�ƍ����t����f�[�^�͂Ȃ����ƂɂȂ�܂��B
���̎��Âł́A��t���ٗʂŃK�C�h���C���̏��Ԃ���������Ԃ��Ƃ������Ƃ��Ȃ��킯�ł�����܂��A�I�v�W�[�{�Ɋւ��Ă͖����z�߂��邽�߁A�قڕs�\�ƍl�����܂��B�����K�C�h���C���ƈႤ�g�����𗝗R�ɕی��҂���x���������ۂ��ꂽ�ꍇ�i�ی��҂̑��́A���ۂ������Ďd���Ȃ��͂��ł��j�A���̔�p�͕a�@�̎����ɂȂ��Ă��܂����߂ł��B�|�Y���Ă��܂���������܂���B
�h�Z�^�L�Z�������邱�Ƃ��m�肵�����݁A�悤�₭�P�����ÂƂ��Ďg������ǂ����Ƃ����Տ��������s����悤�ɂȂ��Ă��܂��B���̌��ʂ��o�Ă���Ύg�������傫���ς��\���͂�����̂́A���ʂ͗��_�Ǝg�����̊Ԃɖ������������Ԃ������܂��B
�i�R�����@�j
�I�v�W�[�{���u�����v�d�g��
�Ɖu�̍����I�ȓ����́A�u�Ȃ�F�����r������v�ƒ�`����܂��B
�O���a���̂̂悤�ɖ��炩�ȁu�ȁv���G�c�ɔF�����đ������鎩�R�Ɖu�ƁA�u�ȁv���������R�Ɖu�ɍׂ��Ȗڈ�i�R���ƌ����܂��j�������Ă��炢�i�R���ƌ����܂��j�A���̍R�����o���Ă��鑊��ɑ��Čp���I�ɍU�����d�|����l���Ɖu�Ƃɑ�ʂł��܂��B�l���Ɖu�́A��x�U���Ɏ������R���������̂��ēx�̓��ɐN������ƁA���x�͎��R�Ɖu�̏����Ȃ��ɂ������������čU�����n�߂܂��B
�u�ȁv�̍R�����o���Ă��邪��זE�ɑ��āA���̍R����F���ł���s�זE���߂��ɂ��Ċ��������Ă���ƁA�U���������悤�Ƃ��܂��B���̍ہA�L���[�s�זE���\�ʂɏo���Ă���o�c�|�P�Ƃ�����e�̂ɁA����זE�̂o�c�|�k�P�Ƃ����������������ƍU�����~�܂�܂��B
����Ȏd�g�݂�������Ă���̂́A�l���Ɖu�̐��ݓI�U���͂��ɂ߂ċ����A�����������̐���g�D���u�ȁv�ƔF�����U�����Ă��܂��Ǝ��ȖƉu�����ƂȂ邽�߁A���ȖƉu�������ȒP�ɋN�����Ȃ��悤�i�����Ă������߂ƍl�����Ă��܂��B�������̊l���Ɖu�ł́A�U�����������p������悤�ɂȂ�܂ł̊Ԃɉ��d���̈��S���u���t���Ă��܂��B���̈��S���u�̈���u�Ɖu�`�F�b�N�|�C���g�v�ŁA���̂܂�����o�c�|�P�Ƃo�c�|�k�P�̑g�ݍ��킹�ł��B
�I�v�W�[�{�́A�R�o�c�|�P�R�̂ł��B����זE���L���[�s�זE�̂o�c�|�P�ɂo�c�|�k�P�����������葁���ǂ��ł��܂��A���̌��ʁA�L���[�s�זE�̍U������������ƍl�����Ă��܂��B��N12���ɂ́A��͂�R�o�c�|�P�R�̂̃y���u�����Y�}�u�i���i���E�L�[�g���[�_�j�Ƃ����ʂ̖�����F�\������Ă��܂��B
�Ɖu�`�F�b�N�|�C���g�͑��ɂ������m���Ă���A���̈��CTLA-4�ɍ�p����C�s�����}�u�i���i���E���[�{�C�j�Ƃ��������N�V���A�������F��ɑ��ď��F����Ă��܂��B
�ΏۂƂȂ銳�҂��S���A�����������ω��ł��Ȃ���ÊE�̘_���ɔ[������悢�̂ł����A���ۂɂ͂����ł���܂���B�ߓ�����t�̗��_�Ȃǂ��x���ɁA�E�זE�n�̍R������Â͐��肽���Ȃ��Ƃ����l����萔���݂��܂��B���̂��߁A���̖��͋ɂ߂Đ[���ȉe���݂܂��B
���i�K�Ŋ��҂́A�I�v�W�[�{���g��������Δ������p�Ö@����K�v������A��������ۂ���ƃI�v�W�[�{���g���Ȃ��̂ł��B
��قǂ����������悤�ɁA�Ɖu�}�����N�����E�זE�n�̖Ö@���s������ɃI�v�W�[�{�ŖƉu�̃v���[�L���O���Ƃ����̂́A�Ɖu�̂��Ƃ����l����Ζ��炩�ɕςł��B
����ɉ����āA�������p�Ö@���́A�����ȏ�̊��҂ɂƂ��Ă͌��ʂ��Ȃ��Ƃ�����������܂��B���̐l�����͔������p�Ö@�ő̗͂�D���A�܂����ʂƊW�Ȃ��Ɖu�זE�͊m���Ɏ��ɂ܂��̂ŁA���̎��Â��\�ɂȂ�܂ł̎��Ԃ��D���܂��B�K�C�h���C���ʂ�ɁA�������p�Ö@������Ă���I�v�W�[�{�ł�������Ȃ��ƌ�����̂́A�K���I�v�W�[�{�𓊗^�ł���Ƃ����ۏ�����ꍇ�����ŁA����ȕۏ͂ǂ��ɂ�����܂���B�I�v�W�[�{�𓊗^�����Ȃ����ߎ��ԉ҂����Ă���A�Ǝא�����Ă����_�ł��Ȃ��̂ł��B
����Ȃ��Ƃ���A�W�����Â����߂�厡��̐����ɔ[���������Ȃ����҂̈�萔�́A�u�I�v�W�[�{��v�Ɖ����āA���R�f�ẪN���j�b�N�ɍ����݂��E�����Ă��܂��B�C�O����A�������I�v�W�[�{�i��q����悤�ɍ����Ń��[�J�[����w���ł����Ë@�ւɂ͎{�݊������܂��j�����ʁA�����̖Ɖu�Ö@�ƕ��p���Ă����悤�Ȉ�Ë@�ւł��B
���̂悤�Ȏ��R�f�ẪN���j�b�N�Œ���邪�ẤA����܂łȂ�W�����Â�萬�тŗ�邱�Ƃ��m�����������߁A�W�����Âł��邱�Ƃ��Ȃ��Ȃ����Ƃ��W�����Âɉ����ĉ����������Ƃ����ꍇ�̎M�ł���A�W�����Â₻�̎��{��Ë@�ւɒ��ړI�ȋ��Ђ�^���邱�Ƃ͂���܂���ł����B�������A�R����܂ŖƉu�}�����N����O�ɃI�v�W�[�{���g���A���̖Ɖu�Ö@�Ƃ��g�ݍ��킹��Ƃ����̂͗������猾���Ɛ������\��������̂ŁA���̗ʂ��K���ǂ����͂Ƃ������Ƃ��āA�W�����Â�萬�тŗ��Ƃ͒f���ł��Ȃ����̂�����܂��B
���R�f�ẪN���j�b�N�́A�f�[�^��������Ǝ��W�E�ۊǁE���\���Ȃ����Ƃ������A�����ґS�̖̂{���̐��т��ǂ��Ȃ̂��͋��炭�Ō�܂ŕ�����Ȃ����Ƃł��傤�B�������A�����E���҂��ʂ������҂͈�萔�o�Ă���Ǝv���܂��B
�ߓ�����t�ɈˑR�Ƃ��ċ����x�������邱�ƁA�g�o�u���N�`���̖�肪�P����ԂɊׂ��Ă��邱�ƂȂnj��Ă�������悤�ɁA��ÊE�́A�����������v���Ă���قǂɂ͎Љ��M�p����Ă��܂���B���̉��n�����钆�ŁA���R�f�Âł́u���Ҏҁv�������u�̌��k�v���o�ł����肵����A��̂ǂ��Ȃ�ł��傤���B�u�I�v�W�[�{�̓��^��x�点�邽�ߖ��ʂȍR����܂�������ꂽ�v�Ǝא������˂Ȃ����҂̊����������ȏ�Ȃ̂ł�����A�W����Âɑ��č��ȏ�ɎЉ�̕s�M�����܂邱�Ƃ͊ԈႢ����܂���B���̃}�O�}�����܂����댯�ȏ�ԂɋC�Â��Ă��Ȃ��̂́A�ƊE�̒��̐l���������ł��B
�S�g��Ԃ̕��������u�I�v�W�[�{��v�́A�R����܋��ۂ̐l�����������琶�܂��킯�ł͂���܂���B�K�C�h���C���ʂ�Ɏ��Â��Ă����̂�����ǁA�I�v�W�[�{�̓��^��a�@�ɒf����A�Ƃ����l��������������ƌ����܂�܂��B
����͎������A��ɂo�r�O��P�i�\�P�j�̑S�g��Ԃ̗ǂ����҂�Ώۂɍs���Ă���A�a�i��Ԃ̈������҂Ɏg���Ƃǂ��Ȃ邩�����_�ł̓f�[�^���Ȃ����߁A�w��́u�������Ȃ��v�Ƃ̗�����Ƃ��Ă��邩��ł��B�ŏI�I�ɂ͌���̈�t�̔��f�ɔC����Ă��܂����A�ƊE�ɂ́u�C���b�T�̃g���E�}�i�R�����A�Q�Ɓj�v�������c���Ă���A�Ƃɂ����T�d�������Ė������Ȃ��Ƃ������j���O�ꂳ��Ă��܂��B

�i�R�����A�j
�C���b�T�̃g���E�}
�C���b�T�i��ʖ��E�Q�t�B�`�j�u�j��2002�N7���A�؏��s�\�܂��͍Ĕ��̔זE�x����ɑ��镪�q�W�I��Ƃ��āA���E�ɐ�삯�ď��F����܂����B
�����A����p���قƂ�ǂȂ��u���̖�v�Ƃ����}�X�R�~������A���������p���e�Ղȓ�����ł��������ƂȂǂ���A�R����܂̐���łȂ���ʊJ�ƈ�⎕�Ȉ�܂ł�������ɏ�������悤�ɂȂ�A���ʂƂ��ĕ���p�̊Ԏ����x���ɂ�鎀�҂��������Ŗ��ɂȂ�܂����B�ŏI�I�ɂ͌����s�i�ɂȂ������̂́A2004�N�ɂ͊��҂̈⑰�v15�l���A�댯���̎��m���s�[���������ȂǂƂ��č��Ɛ��[�J�[��ɑ��n���ٔ����Ɠ����n���ٔ����ɑi�����N�����܂����B
���̌�̌����̐i�W�ŁA�C���b�T�͂����̎�e�̈�`�q�i�d�e�f�q�j�ɕψق�����ꍇ�͂悭�����̂ŕ���p�̃��X�N���l���Ă��g�����Ƃ̃����b�g���傫���ƕ�����A���݂ł́A���̕ψق�����l�ɑ��Ă͖Ö@�̑��I���ɂȂ��Ă��܂��i�O��L���Ɍf�ڂ����Ö@�̃t���[�Q�Ɓj�B
�������A�}�X�R�~����̕���Ԃ��悤�ɕ���p�̂��Ƃ�����悤�ɂȂ������ʁA��ɑ��镉�̃C���[�W����s���A�{���ł���Ό������\���̍������҂܂ŋ��ۂ���Ƃ������Ⴊ�S���ő��o���܂����B
�I�v�W�[�{�ł́A���̔��Ȃ���A�u�����v�Ƃ������Ƃɑ��锭�\�͗}���I�ɁA�u����p�v�Ɋւ��锭�\�͋������čs���Ă���A�������{�݂ƈ�t�̊���݂����A�S��̌o�߂����[�J�[���c�����邱�ƂɂȂ�܂����B
���R�f�ẪN���j�b�N�́A���̐���ɂ���č����ł̓��[�J�[���甄���Ă��炦�Ȃ����߁A�C�O�Ŕ����Ă���I�v�W�[�{����s�A�����Ďg���Ă��܂��B
���^���邱�Ƃ̂ł���{�݂ƈ�t�̊�i�\�Q�j�����܂��Ă��܂��B�ŏ������������Ŏ��Â��Ă���ꍇ�́A�厡��Ƃ̐M���W�̒��ŁA�S�g��Ԃ͈����Ƃ��A�u�_�����v�Ŏg���Ă݂�Ƃ����肢�������͂����邩������܂���i�_�����Ŏ������Ƃ����e�����悤�Ȗ��A�Ƃ����c�_�͒I�グ���܂��j�B

�������ΏۈȊO�̎{�݂Ŏ��Â��Ă��āA�����s�����̂ŁA������{�݂֓]�@���ăI�v�W�[�{�������Ɗ�]���Ă��A���炭�肢�͊������܂���B�o�r�������Ȃ�߂��Ă���\���͍����A���̂悤�Ȋw��������Ȃ��l�������ăI�v�W�[�{�𓊗^�����Ë@�ւ��t�͑��݂��Ȃ��ƍl�����邩��ł��B��������ی��҂���x���������ۂ����\��������܂����A�����艽���A���̂悤�Ȋ��҂ŗL�Q���ۂ�����������A�C���b�T�̎��Ɠ��l�ɑi�ׂ��N�������\��������܂��B
�]�@�Ⓤ�^��f��ꂽ���҂�Ƒ����A�����܂ł̎������\���͒Ⴂ�Ǝv���܂��B�u���̂Ă�ꂽ�v�Ƃ����b�������Ƃ�������邱�Ƃł��傤�B�܂��A�����m���Ă�����I�v�W�[�{���^�\�Ȉ�Ë@�ւłP�����Â�����̂ɁA�Ƃ������݂�����l�����邱�Ƃł��傤�B�����āA���̉������́A�u�I�v�W�[�{��v�ƂȂ��Ď��R�f�ÃN���j�b�N�𗊂�̂ł��傤�B
�p���h���̔��J������]���銳�ґS���Ɋ�]�ʂ�I�v�W�[�{�𓊗^����A�ȂǂƎ咣�������͖ѓ�����܂���B����Ȃ��Ƃ�������A�ǂ�قǂ̗L�Q���ۂ��������邩�����������̂ł͂���܂��A���݂̖Ɨp�@�p�ʂ̂܂܂Ȃ猒�N�ی��������j�]���܂��B
����������ŁA���^����]���鑽���̊��҂�[��������ꂸ�u��v�������錻�݂̑Ή��𐳂����ƌ������Ƃ��ł��܂���B�Љ��Ï]���҂��Ë@�ւ�M�����Ȃ��Ȃ�A�䂪���̈�Âƍ����F�ی����x����@�֒ǂ����͖̂��炩������ł��B
��Ï]���҂��Ë@�ւ́A�ڂ̑O�̊��҂��x���邽�ߑS�͂�s�������Ƃ��E�Ɨϗ��ɓK���A����ł����Љ��̐M���������܂��B����̗ǐS�ɒp�����őP��s�����Ă��Ȃ����҂��[�����Ȃ��Ƃ����Ȃ�Ƃ������A������^��������Ȃ��烋�[���ɔ����āu��v��ł��܂��Ă���̂��Ƃ�����{���]�|�A��Õs�M�̃^�l������T���Ă���悤�Ȃ��̂ł��B
���ۍ�����[���̔Ԑl�Ƃ��Ċ��҂�Љ�ƑΛ�����̂́A�{���͌����J���Ȃ�ی��҂̖����ł��B�������̉��������ނ炪���Ȃ���Ȃ�܂���B����Ȃ̂Ɍ��݁A�I�v�W�[�{�g�p��}������h�g����͌���̈�Ï]���҂ɉ����t�����A�����s�v�c�Ɏv���l�����܂肢�Ȃ��悤�ł��B���J�Ȃ�ی��҂��{���̖������瓦���Ă���ԂɁA�W�����Â��s���Ă���^�����Ȉ�t���Ë@�ւ����҂�Ƒ����獦�܂��̂ł��B
�����āA�������u��v���������������R�f�ÃN���j�b�N����W�����ÂƑ��F�Ȃ����т��o�Ă����ꍇ�A��ςȂ��ƂɂȂ�܂��B
�Ƃ����̂��A���R�f�ÃN���j�b�N�ōs���Ă��鎡�ẤA���ȕ��S�z���̂��͍̂��z�Ȃ���A��p���z������A�I�v�W�[�{�̓��^�ʂ����Ȃ����A�K�C�h���C���ƓY�t�����ʂ�̎��Â�����A�͂邩�Ɉ�������ł��B��ÊE�ɑ���Љ�̕s�M�͔������A���Ԃ��̂��Ȃ����ƂɂȂ�ł��傤�B
���҂���]����ꍇ�͂P�����Âł��I�v�W�[�{���g����悤�ɂ���A�u��v�͂��Ȃ茸��A���X�N���y���Ȃ�܂��B�������A���������ꍇ�̕ی��҂���̎x�������ۂ�h���ɂ́A�������̂P���ɉ����Ă������Ƃ��s���ł��傤�B�������������Ɏ��Ԃ�������̂��Ƃ���ƁA�u��v�����͔�����ꂸ�A���R�f�ÃN���j�b�N������Ă���悤�Ȏ��Ö@�̌��ʂ������ė��_�������Ă����Ȃ��ƁA�D�����������ꂩ�˂܂���B
�Ƃ��낪�A���̌��ʌ��̂��߂ɗՏ��������s���̂́A���݂̘g�g�݂�O��ɂ������A�قڕs�\�ł��B
�Ƃ����̂��A���R�f�ÃN���j�b�N�ł���Ă��鎡�Ö@�́A���ʂ̃I�v�W�[�{�Ƒ��̖Ɖu�Ö@�̑g�ݍ��킹�ł��B
�I�v�W�[�{�̗ʂɊւ��ẮA���ɑ����̌������s���Ă��܂��B�ʂ����Ȃ���Ό��ʂ͗�����ƍl�����܂��B�܂��A�����̖Ɖu�Ö@���P�Ƃő債�����ʂ��o���Ȃ����Ƃ��n�b�L�����Ă��܂��B�����_�ł̒m����O��ɂ������A�g�ݍ��킹���Ƃ���ŁA�W�����ÂƔ�r����悤�ȗՏ��������{�́u��ϗ��I�v�ƂȂ�܂��B��Â͋��ɂȂ�Ƃ����l����������ٌ�m�������Ă��������A�����L�Q���ۂ������������ői�ׂ��N�������댯������܂��B
���R�f�ÃN���j�b�N���A���̂悤�ɒ��r���[�Ȏ��Ö@���̗p���Ă���̂́A�I�v�W�[�{��Y�t�����ʂ�̗p�ʂŎg�����獂�z�߂��ĕ��S�ł��銳�҂͂قƂ�ǂ��Ȃ�����ƍl�����܂��B�i�ׂɂȂ郊�X�N�����l���Ȃ���S�z�ł͂���܂����A���߂���́A���̂悤�Ɍ��ؕs�\�ȋS���q���Y�ݏo�����Ƃɂ��A�Ȃ����Ă��܂��B
���Ƃ���×ϗ��̖������z�����Ƃ��Ă��A������p�̖�肪�����͂�����܂��B
�I�v�W�[�{�̖��ƂĂ��Ȃ��������߁A���[�J�[�����͂��Ȃ���A�������{�̔�p�����z�ɂȂ�܂��B���������[�J�[�ɂ́A�L�Q���ۂ̊m�����������Ȏ����┄������炷�����̎����ɋ��͂��郁���b�g������܂���B�l�I�ɂ͐�������������Ȃ��Ǝv�����Ƃ��Ă��A��������炷�����̎����ɂ������g������A�����\�i�ׂ��N������Ă��܂��\��������܂��B
�܂�A���ʌ����ė��_�������Ă������Ƃ���s�\�ɋ߂��̂ł��B���Ƃ͎��R�f�ÃN���j�b�N�𗊂��Đ��҂������҂��Љ�ɍL���F�m����Ȃ����Ƃ��F�鑼����܂���B
�v����Ɉ�ÊE�͍��A���R�f�ÃN���j�b�N�𗊂����u��v�������������҂��Ȃ����Ƃ��F�邵���Ȃ��A�Ƃ������������̗ǐS�̒��`������悤�Ȉ����̏ɒǂ����܂�Ă���̂ł��B
