『患者はなぜ受診するのか、被害を避ける処方箋とは』
緩和ケア内科 小杉 和博
3大治療に見はなされた患者や家族は、それでも何とか延命できないかと懸命に第4の治療を模索する。そういう患者や家族の藁にも縋る思いに付けこむ「いわゆる免疫細胞療法」なるものが横行している。
エビデンスがはっきり示されていないのに派手な宣伝でがん難民にひょっとして、と思わせる。ただし1クール150万、250万と言った高額な「治療費」が掛かる。それでも何とかして生きたい、生かしてあげたいという人々が「治療」を受ける。
医療行為は患者=消費者が治療費という対価を払って医療サービスを購入するということであるから消費者保護の対象であり、消費者問題の観点では、このような「治療法」は悪質商法と言えるのではないかと思うが、消費者保護機関等は全く何の対策も講じようとしない。
今までも何とかこの問題で警鐘を鳴らしたかったがこのたび川崎市立井田病院緩和ケア内科 小杉 和博先生が非常に良い報告をされたので、ご紹介させていただいた。
なおこの原稿は平成29年3月16日にJBPRESSにて配信されたもので
http://jbpress.ismedia.jp/articles/-/47763
小杉先生並びに日本ビジネスプレスのご厚意により転載させていただきました、感謝いたします。
あなたがもし「がん」になったらどんな治療を受けたいですか?
現在、全国の病院で一般的に提供されているがんの治療法は、「標準治療」と呼ばれるものです。
「標準」と聞くと、「普通」や「並」と思われるかもしれませんが、これまで行われてきた数多くの臨床試験の結果導かれた、現時点での最も有効性の高い治療法のことを指します。標準治療は手術、放射線、抗がん剤の3つを組み合わせたものがほとんどです。
一方、そうした従来の医薬品とは全く異なる「再生・細胞医療」が新たな治療法として大きな期待がかけられ、今後の成長分野として大きく注目されています。2012年にノーベル賞を受賞した「iPS細胞」を利用した治療もこの1つです。
残念ながらこうした再生・細胞医療の多くはまだ研究段階ですので、一般的な治療に導入されるような安全性や有効性は確認できていません。
推奨されない治療に1000万円請求も
しかし、そうした研究段階の医療が実は、保険適用外の自由診療の名のもとに日本では数多く行われているのです。
主な対象疾患は「がん」で、行われているのは「免疫細胞療法」という治療法です。2015年時点の再生・細胞医療市場は約140億円。その約8割は免疫細胞療法が占めています*1。
免疫細胞療法とは患者さんから採取した免疫細胞(リンパ球)を体外で培養・活性化させ、体内に移植しがん細胞を攻撃する、というものです。
古くから行われている治療法ですが、昨年12月に発表された日本臨床腫瘍学会のガイドラインでは、適切な臨床試験が行われていないため、治療法として推奨されないとされています*2。
にもかかわらず免疫細胞療法を提供するクリニックは全国で300か所以上あり、受診する患者さんが後を絶ちません。治療の1回あたりの費用は50万~60万円、複数回受けることが勧められており、総額では300万~500万円かかります。
1000万円を越える事例もあるようです*3。当然、保険適用外ですので費用はすべて自己負担。患者さんは身体的、精神的にも辛い状態に加えて、経済的にも大きなダメージを負ってしまうのです。
このような効果が不確かな治療を、患者さんはなぜ高額な費用を払ってまで受けるのでしょうか?
その原因の1つには、現代日本のがん治療と緩和ケアの深い溝が関係しています*4。
がんは発生した臓器や組織型によって治療法や経過が異なりますが、一般的に早期がんであれば、多くは前述の標準治療により治癒(完全に治ること)が目指せます。
一方、進行がんになってしまうと治癒の可能性は急激に下がります。また、転移や再発がんでは多くの場合、治癒を目指すことは困難になりますので、抗がん剤などでがんの進行を抑えながら「がんとの共存」を目指すことになります*5。
しかし、抗がん剤の効果も永続的なものではないので、投与中に効果がなくなったり、あるいは副作用による辛い症状のため継続が難しくなったりして中止せざるを得なくなります。
そうなるとがんへの直接的な治療ではなく、がんによる辛い症状を和らげる「緩和ケア」へ移行することになります。
転院先がなく難民となるがん患者
通院中の病院に緩和ケアの専門家がいないと、「もううちでできることはない」「早く次の病院を探しましょう」と半ば追い出されるような形で、転院させられる方も少なくありません。
このようなケースは「がん難民」とも呼ばれ、お聞きになったことがある方も多いのではないでしょうか。
一方、転院先となる専門的な緩和ケアを提供できる病院は全国的に不足しています。緩和ケア病棟を持つ病院は全国で308しかなく、1年間にがんで亡くなる約37万人(2015年統計)のうち緩和ケア病棟で亡くなった人は、10%しかありません。
また在宅で亡くなるがん患者も約10%と報告されており、全国的には約8割のがん患者は一般病院で亡くなっているのです。
緩和ケア病棟での死亡割合は下の図1に示すように地域格差が大きく、トップの高知県は26%、次いで福岡県の24%、熊本県22%に対して、福島県4%、埼玉県3%、最低の和歌山県は2%しかありません*6。
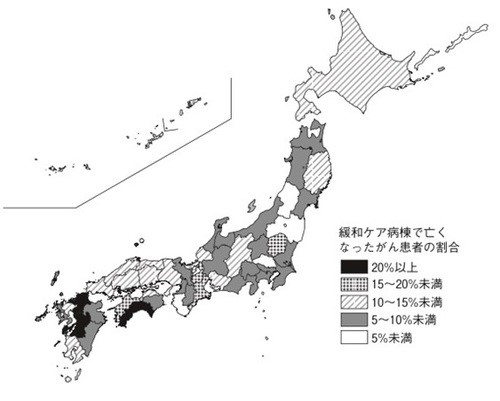
図1 「ホスピス緩和ケア白書2015」より引用
私が働いている神奈川県では緩和ケア外来の受診まで1~2か月程度かかることもあり、受診を待っている間に亡くなってしまうことも珍しくありません*7。
先日も血液内科の先生から「2月に緩和ケアがある病院へ患者さんを紹介したら、外来受診は5月になると言われた。それまで持たない」と相談を受けました。
また「緩和ケア」=「死が近い」という負のイメージが強く、緩和ケアへの移行を拒否されることもしばしばです。私も抗がん剤で治療中の患者さんに緩和ケアへの移行の話をしたら、「先生、それだけは言わないで」と泣かれたこともあります。
もうできる治療はないと追い出され、がん難民となった方が、緩和ケアへは行きたくないし、待ち時間も長い。何かできる治療があるはず、と必死になって治療法を探した結果、たどり着くのが実は免疫細胞療法なのです。
遅まきながら国も法整備に乗り出す
そのような患者さんにとって治療の有効性や費用などは大きな問題ではないのかもしれません。
これまで国はこうした免疫細胞療法を提供する自由診療クリニックに対して、規制を設けていませんでした。しかし、2014年に「再生医療安全性確保法」が制定されたことで状況が多少変わってきています。
この法律は再生医療の安全性を確保するため、再生医療を提供する医療機関に対して国への治療計画の提出を義務づけ、細胞加工施設の要件などを定めたものです。
昨年10月、法律で定められた基準を満たさない無許可施設で細胞を加工し、治療を行ったなどとして、厚生労働省は都内の自由診療クリニックに治療の一時停止と細胞製造の停止を命じました*8。
このような安全性に関する規制は必要ですし、弱みにつけ込んだ営利目的の自由診療で損をするような患者さんが減ることを切に願います。
しかし、規制を強化したところで問題の根本的な解決にはならず、患者さんの希望が満たされるわけではありません。そのような自由診療を希望してやまない患者さんの気持ちを、標準治療を提供している一般の医師はもっと真摯に受け止めなければならないと思います。
がん難民を生んでしまう、現代日本のがん治療と緩和ケアの深い溝を埋める方法がもっと必要なのではないでしょうか*4。
1つには、専門的な緩和ケアを提供できる医師・病院が圧倒的に不足している状況の改善が必要です。緩和ケアの専門医は全国でわずか136人しかいません。いまだに県に1人もいないところもありますし、他領域の学会専門医が1000人単位であることと比較しても圧倒的に少ないのです。
また、がん難民の94%が医師の説明に不満を持っており、がん難民はそうでない患者さんと比べて治療の説明時間が有意に短かった、という報告があります*9。つまり、医師と患者さんの間のコミュニケーション不足も一因となっているのです。
医師と良好なコミュニケーションを取るにはどうしたらよいでしょうか?
正直これはかなり難しい問題です。がんの検査結果や治療の選択肢などはすべて医師側が把握しています。例えるなら、医師はスポーツの先生のようなもので、新しい競技を教え、そのルールや道具の使い方を教えるのも医師なのですから、患者は受け手になるしかありません。
その結果、「先生にお任せします」という方が多くいらっしゃいます。しかし、最近は「自己決定を尊重する」ということが医療界の大前提とされており、「それでは困る、自分で決めなさい」と、突然提示された選択肢を選ぶよう医師から迫られます。
納得できるまで医師に相談する
腑に落ちないまま選んではみたものの、それが医師の考えと合わないと嫌な顔をされ、時には怒り出す医師もいるようです。患者側が完全に不利な状況で、医師とどのようなコミュニケーションを取ればいいのでしょうか?
結論を言えば、納得できるまで医師に説明を求めて、納得できる治療を選んでいくしかないと思います。
本当はいろいろと聞きたいことはあるが忙しそうなので相談しにくい、また何を聞いたらよいか分からない、と遠慮されてしまう方もいらっしゃるでしょう。そんなときでも、その心配な気持ちを思い切って医師に伝えてみてください。治療を受けるのは自分なのですから遠慮する必要などありません。
それでも答えてくれないようなら、ぜひセカンドオピニオンやがん相談支援センターを利用して治療について納得するまで相談できる医師を探しましょう。
私は、納得できないまま治療が進み、後悔をされる方に多くお会いしてきました。また医師と患者も人間同士ですから、どうしても合う合わないはあると思いますし、そういう私も、考え方が合わず離れていってしまった患者さんは何人もいらっしゃいます。
がんと戦う、共存するのは簡単なことではありません。余計な人間関係でストレスを抱えず、ご自身が納得できる治療を受けられる、それが当たり前の世の中になってほしいと思っています。
ただ最後に1つお願いがあります、同じ検査を何回もやることは身体にとって負担になってしまいますので、別の医師を受診するときは、必ず紹介状をもらうようにしてください。
*1=シード・プランニング. 再生・細胞医療研究の現状とビジネスの展望 -調査結果-2016-9-27
*2=日本臨床腫瘍学会編. がん免疫療法ガイドライン. 金原出版,2016,118p
*3=選択. 2017,3月号,p104-105
*4=Kosugi K, Tsuda K, Higuchi A, et al. Bridge the deep chasm between patients with cancer and palliative care in Japan. BMJ Supportive & Palliative Care 2017. doi: 10.1136/bmjspcare-2017-001329
*5=勝俣範之. 「抗がん剤は効かない」の罪. 毎日新聞社,2014,198p
*6=ホスピス緩和ケア白書2015,http://www.hospat.org/white-book_2015-top.html
*7=ハフィントンポスト.2016-07-12.http://www.huffingtonpost.jp/kazuhiro-kosugi/terminal-care_b_10935710.html
*8=厚生労働省. 再生医療等の安全性の確保等に関する法律に基づく緊急命令について. 2016-10-31
*9=日本医療政策機構. 政策提言vol.5「がん患者会調査報告-『がん難民』解消のために-」https://www.hgpi.org/handout/2010-04-16_34_317692.pdf
2011年3月に獨協医科大学卒業後、太田西ノ内病院にて初期臨床研修。聖路加国際病院内科後期研修を経て、2015年4月より川崎市立井田病院かわさき総合ケアセンターにて緩和ケア・在宅診療・腫瘍内科に従事。

